Cómo administrar inyecciones de insulina a tu hijo

Cómo administrar inyecciones de insulina a tu hijo
Cada día, millones de personas se inyectan insulina en todo el mundo una o varias veces al día1. Las inyecciones de insulina son uno de los pilares del tratamiento y el control de la diabetes1.
Si a tu hijo le han diagnosticado diabetes de tipo 1, tendrá que recibir insulina como parte de su tratamiento1.
Pero, ¿cómo administrar las inyecciones de insulina a tu hijo y qué puedes hacer para ayudarle? En este artículo, te ofrecemos algunas orientaciones.
Encontrarás más información en cómo explicar la diabetes a tu hijo.
Cómo administrar inyecciones de insulina a tu hijo
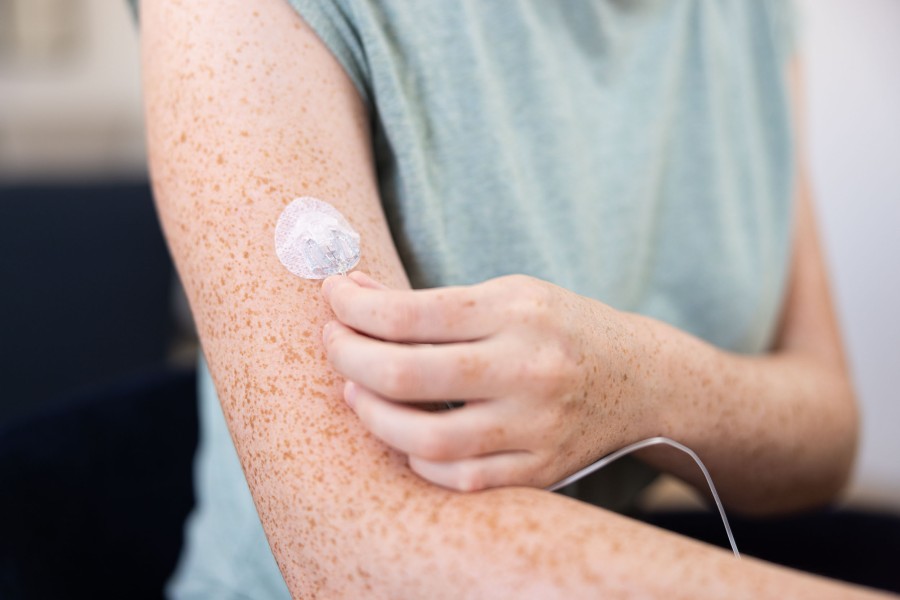
A la hora de administrar insulina a tu hijo, debes seguir algunos pasos. Estos pasos pueden ser algo distintos dependiendo de si utilizas una jeringa o una pluma de insulina1.
Las agujas de jeringas no están recomendadas para niños muy pequeños, es decir, menores de seis años2, debido al alto riesgo de inyección intramuscular2.
En el caso de los niños y jóvenes, deben utilizarse agujas de plumas de 4 mm con independencia de la edad, el sexo o el IMC2. Algunos expertos consideran las agujas de pluma de 4 mm la opción más adecuada para todos los niños2.
Elección del lugar de la inyección
Las inyecciones pueden aplicarse en diversos lugares2. Los lugares recomendados para las inyecciones de insulina en niños, por orden de preferencia, son2:
-
El cuadrante superior externo de la parte superior de las nalgas
-
El abdomen, a unos dos centímetros del ombligo
-
El tercio medio de la parte posterior del brazo
-
El tercio superior externo del muslo
El tipo de insulina y la hora del día pueden influir en la elección del lugar de inyección2. Habla con tu profesional sanitario sobre los lugares que es mejor utilizar a determinadas horas del día.
Preparación de un kit de inyección
Para administrar la inyección, necesitarás3:
-
Una jeringa y un vial de insulina, si usas jeringas3
-
Una pluma de insulina si usas este método3
-
Un trozo de algodón impregnado en alcohol3
-
Un recipiente para objetos punzocortantes2 o un recipiente o caja de vidrio o de cartón duro que no se agujeree y se pueda cerrar de forma segura3
Cómo administrar inyecciones de insulina a tu hijo: guía detallada
A continuación, te ofrecemos una guía detallada para administrar una inyección de insulina a tu hijo.
Antes de la inyección
-
Lleva la insulina a temperatura ambiente2,3. De esta forma, la inyección resultará menos desagradable y se limitará la irritación (el uso de insulina fría suele resultar más doloroso)2,3. La insulina debe sacarse de la nevera y dejarse a temperatura ambiente durante un mínimo de 30 minutos antes de aplicar la inyección3.
-
Examina el lugar de inyección y comprueba que no haya lipohiperdistrofia, heridas, arañazos o ampollas3. Si los hubiera, elige otro lugar de inyección3.
-
Lávate las manos y comprueba que la zona de inyección también esté limpia2,3. Puedes limpiarla con un trozo de algodón impregnado en alcohol o en agua3. Comprueba que la zona esté bien seca antes de administrar la inyección2,3.
Administración de la inyección
-
Si utilizas una pluma, púrgala liberando al aire dos unidades de insulina2. De esta forma, te aseguras de que la pluma funciona correctamente, que el flujo no esté obstruido, y que no haya ningún espacio muerto dentro de la aguja2.
-
Si utilizas una jeringa, introduce aire en ella2. La cantidad de aire debe ser equivalente a la dosis de insulina que tienes previsto inyectar, o un poco más2. Inyecta este aire en el vial de insulina antes de extraer la insulina del vial2. Si observas burbujas de aire en la jeringa, da unos suaves golpecitos en el cuerpo de la jeringa para que suban a la superficie2. A continuación, tira del émbolo hacia arriba para eliminar las burbujas2.
-
Dependiendo del lugar en el que vayas a inyectar la insulina, puede que tengas que coger un pliegue cutáneo1. Utiliza el pulgar y el índice, o el pulgar, el índice y el corazón, para agarrar la piel y formar un pliegue cutáneo3. No debes apretar tanto como para causar dolor o para provocar lividez1. El equipo médico de tu hijo te enseñará a coger un pliegue cutáneo y te dirá si es necesario o no hacerlo1. No dudes en preguntar si necesitas información sobre temas esenciales como este.
-
Al coger un pliegue cutáneo, este forma una pequeña «colina»1. Inyecta la insulina lentamente formando un ángulo de 90° en la pendiente de esa «colina», es decir, un ángulo de 90° con respecto a la superficie de la piel1.
-
Presiona el émbolo de la jeringa, o el botón de la pluma, hasta el final1. Si utilizas una pluma, deja la aguja de la pluma insertada en la piel durante 10 segundos después de presionar el botón1,2. Si utilizas una jeringa, no es necesario que dejes la aguja insertada en la piel durante 10 segundos después de presionar el émbolo hasta el final1,2.
-
Retira la aguja y suelta el pliegue cutáneo1.
-
Eliminación segura de la aguja utilizada1. Debes desecharla en un contenedor para objetos punzocortantes y nunca en el cubo de la basura2. Las agujas de las plumas y las jeringas no son reutilizables2.
Rota los lugares de inyección de tu hijo
No olvides espaciar las inyecciones de tu hijo dejando alrededor de 1 cm, o la anchura de un dedo, entre inyecciones2. A esto se llama «rotar el lugar de inyección»2,3.
También debes intentar no usar el mismo lugar de inyección con una frecuencia mayor que cada cuatro semanas, si es posible2.
La rotación del lugar de inyección ayuda a reducir el riesgo de lipohiperdistrofia3, una complicación habitual asociada a la administración de insulina1.
Inquietudes relacionadas con la inyección: como dar apoyo emocional a tu hijo

Inquietudes relacionadas con la inyección: como dar apoyo emocional a tu hijo
Recibir un diagnóstico de diabetes en la infancia puede resultar preocupante y provocar ansiedad, tanto para los padres como para el niño3.
Como progenitor o cuidador, estos sentimientos pueden interferir en tu capacidad para ofrecer al niño el tratamiento que necesita, o animarle a autoinyectarse3. Además, los padres que tienen miedo a hacer daño al niño al administrar las inyecciones podrían transmitirle sus preocupaciones1.
Es importante superar estos sentimientos, lo mejor que puedes hacer por tu hijo es mantener la calma y tranquilizarlo1. Además, cuanto mejor preparado estés, menor ansiedad le transmitirás a tu hijo1.
Para dar apoyo emocional a tu hijo y eliminar la preocupación asociada a las inyecciones, puedes:
-
Explicar a tu hijo el papel de la insulina para el control de la diabetes y contarle por qué es importante que reciba inyecciones periódicas de insulina3.
-
Utilizar un muñeco de peluche para enseñar a tu hijo cómo administrar una inyección de insulina «de mentira»1,2,3.
-
Las técnicas de distracción también pueden ayudar a los niños más pequeños para que se olviden de la inyección1,2.
-
Usar el refuerzo positivo: elogia y recompensa a tu hijo después de la inyección1,2.
-
La psicoterapia cognitivo-conductual (CBT) puede ayudar a los niños más mayores1,2.
-
Anima a tu hijo, ya sea niño o adolescente, a expresar sus sentimientos sobre las inyecciones de insulina, especialmente las emociones más negativas, como la frustración o la dificultad para seguir el tratamiento1.
Si tu hijo está empezando a autoinyectarse, no olvides que cada niño tiene una capacidad distinta para controlar la diabetes4. Algunos lo pueden hacer solos, mientras que otros necesitan la supervisión de un adulto4. Es indispensable apoyar a los niños en el momento en que se empiezan a hacer responsables de su diabetes, sea cuando sea4.
El equipo médico del niño trabajará contigo para reducir el miedo y la ansiedad asociados a las inyecciones de insulina, y te enseñará técnicas que te ayudarán2.
Dónde obtener apoyo si tu hijo tiene diabetes
No estarás solo para apoyar a tu hijo a controlar la diabetes. Tu equipo médico puede enseñarle a administrar correctamente la insulina y ayudar a tu hijo a superar las barreras psicológicas relacionadas con las inyecciones de insulina1,2.
Pedir ayuda es el primer paso para ayudar a tu hijo con la diabetes5.
Si no estás seguro, pide ayuda y orientación a tu profesional sanitario, y contacta con otros padres, cuidadores y familiares afectados por la diabetes5.
Algunas organizaciones, como la American Diabetes Association (ADA) o la JDRF, disponen de campañas y recursos especiales para ofrecerte el apoyo que necesitas5,6.
Aplicar inyecciones de insulina a tu hijo, o enseñarle a hacerlo él mismo, es un componente clave para el control de la diabetes1. Seguir las técnicas de inyección recomendadas te ayudará a evitar complicaciones y administrar el tratamiento con insulina de forma correcta1.
Si tu hijo se pone nervioso con las inyecciones, existen alternativas para aliviar sus temores1,2,3. Lo mejor que un padre puede hacer por un hijo angustiado es mantener la calma y transmitirle tranquilidad1.
Recuerda que cada niño se hace responsable del control de su diabetes a su propio ritmo y es importante que apoyes a tu hijo en cada momento4.
Fuentes
- Frid A, Hirsch L, Gaspar R, Hicks D, Kreugel G, Liersch J, Letondeur C, Sauvanet JP, Tubiana-Rufi N, Strauss K; Scientific Advisory Board for the Third Injection Technique Workshop. New injection recommendations for patients with diabetes. Diabetes Metab. 2010 Sep;36 Suppl 2:S3-18. doi: 10.1016/S1262-3636(10)70002-1. PMID: 20933208. https://pubmed.ncbi.nlm.nih.gov/20933208/
- The Forum for Injection Technique UK & Ireland, DIABETES CARE IN THE UK & IRE, FITUK&FIT Ireland Forum for Injection Technique, December 2020. http://www.fit4diabetes.com/files/4514/7946/3482/FIT_UK_Recommendations_4th_Edition.pdf
- Tandon, N., Kalra, S., Balhara, Y. P., Baruah, M. P., Chadha, M., Chandalia, H. B., Chowdhury, S., Jothydev, K., Kumar, P. K., V, M. S., Mithal, A., Modi, S., Pitale, S., Sahay, R., Shukla, R., Sundaram, A., Unnikrishnan, A. G., & Wangnoo, S. K. (2015). Forum for Injection Technique (FIT), India: The Indian recommendations 2.0, for best practice in Insulin Injection Technique, 2015. Indian journal of endocrinology and metabolism, 19(3), 317–331. https://doi.org/10.4103/2230-8210.152762
- American Diabetes Association. Common Issues Involving Diabetes Care Tasks at School, Childcare, or Camp. Accessed June 2022. Available here: https://www.diabetes.org/tools-support/know-your-rights/safe-at-school-state-laws/special-considerations/common-issues
- American Diabetes Association. Managing Diabetes Is An Uphill Climb. Accessed June 2022. Available here: https://www.diabetes.org/diabetes/loved-ones
- JDRF. Support for newly-diagnosed children: Information about living with type 1 diabetes. Accessed June 2022. Available here: https://jdrf.org.uk/information-support/newly-diagnosed/support-newly-diagnosed-children/